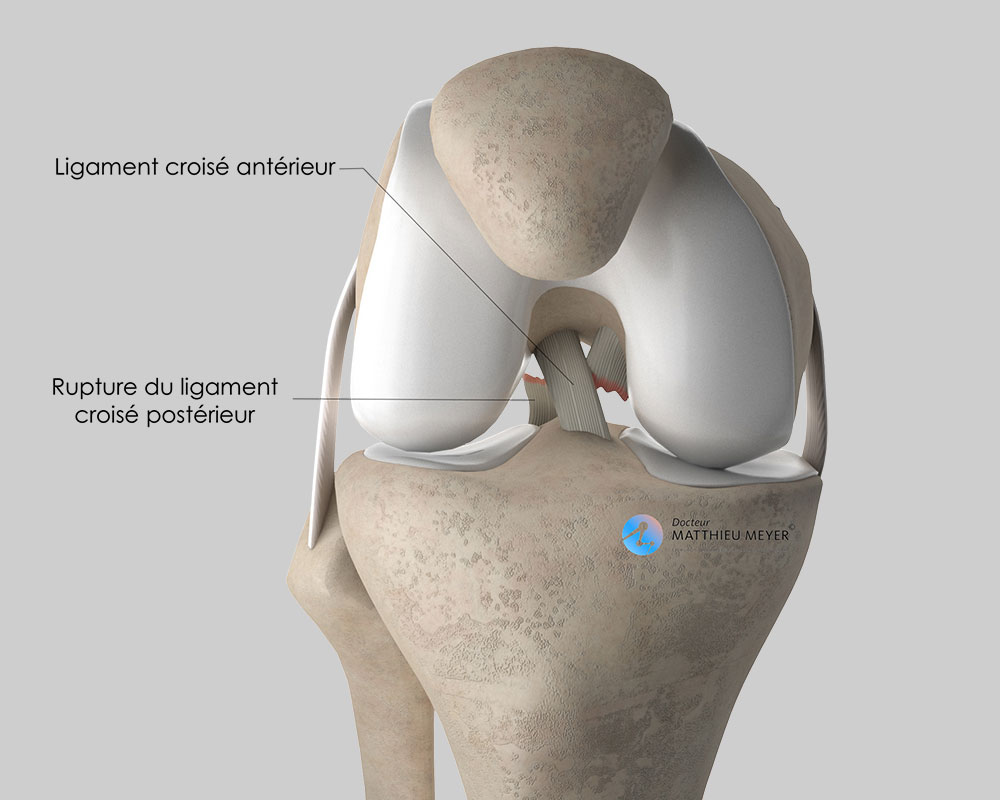
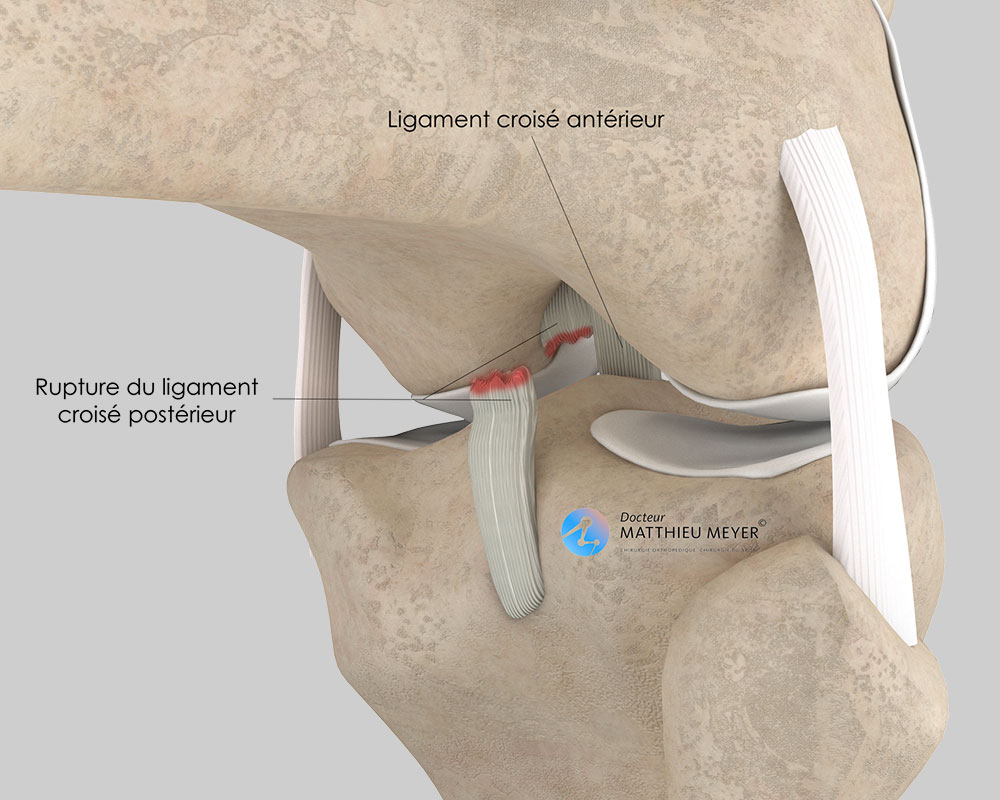
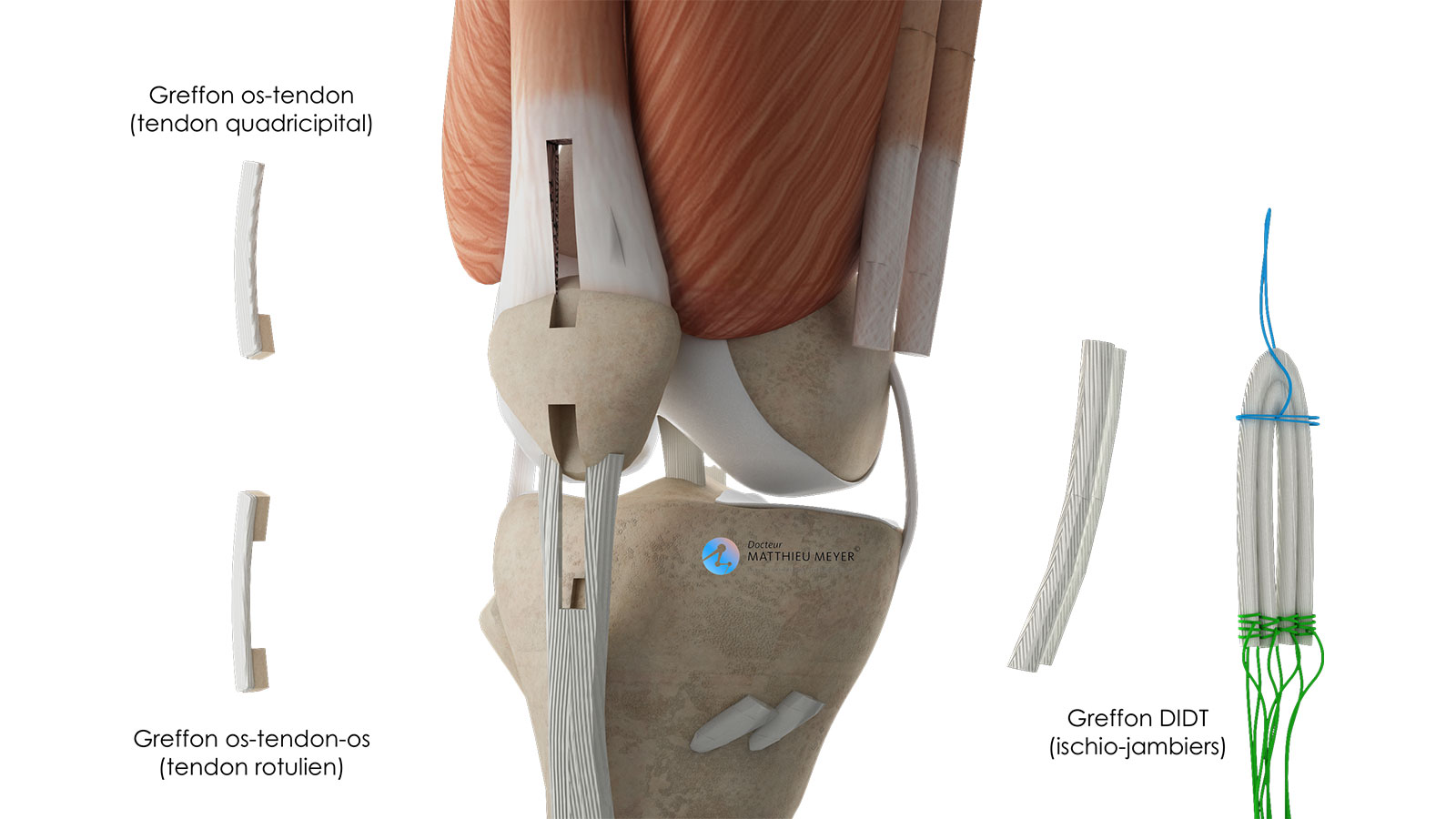
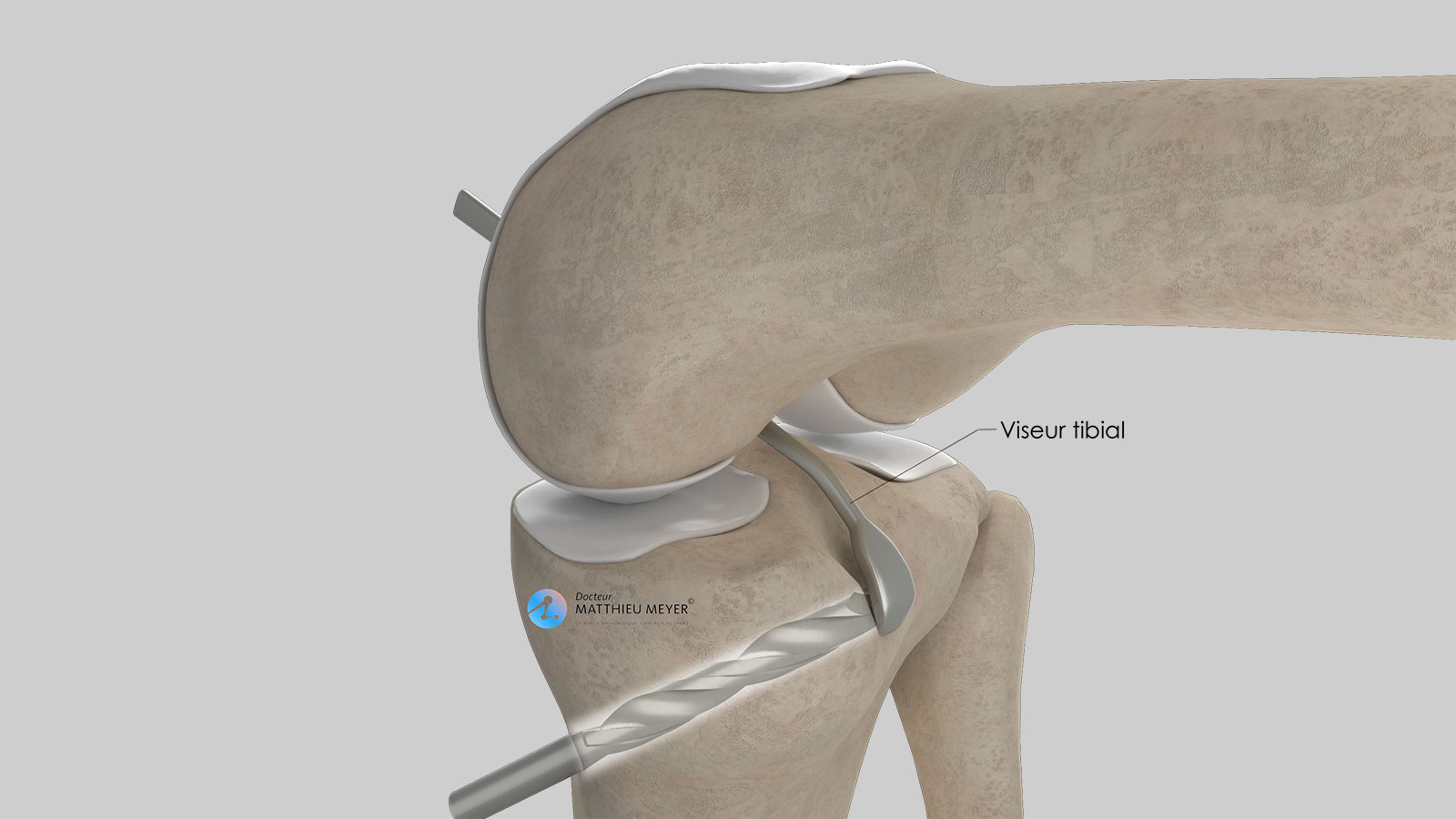
Les douleurs initiales sont habituellement bien contrôlées par les médicaments voire par un bloc anesthésique (réalisé au bloc opératoire par le médecin anesthésiste) qui maintient le genou endormi pendant plusieurs heures après l’intervention.
Cette opération se déroule habituellement au cours d’une hospitalisation courte de moins de 2 jours.
L’appui est autorisé d’emblée mais doit être soulagé par 2 béquilles pendant 3 semaines. Une attelle articulée de genou est utilisée pendant les 6 premières semaines pour limiter la translation postérieure du tibia.
Pendant le premier mois post-opératoire, il faut prévoir une activité réduite. Des soins à domicile par une infirmière sont nécessaires les trois premières semaines pour la réfection des pansements et les injections d’anticoagulants.
La rééducation est débutée précocement dans les jours suivant l’opération. Elle a initialement pour but de réveiller les muscles, faire dégonfler le genou et lui redonner de la souplesse.
Une consultation de contrôle a lieu un mois après l’intervention. Cette consultation a pour but d’évaluer la récupération et les progrès effectués. Elle permet de réorienter la rééducation si la progression n’est pas celle attendue. D’autres consultations de contrôle ont habituellement lieu au 3ème mois et au 6ème mois post-opératoires.
Il faut se souvenir qu’il est tout à fait habituel que le genou reste gonflé pendant les semaines qui suivent l’intervention. Les douleurs s’estompent progressivement au cours du temps. Habituellement, 6 semaines après l’intervention, le patient a retrouvé un genou fonctionnel pour la vie de tous les jours. Toutefois, ceci est une moyenne et pour certains patients, ce délai peut être plus long.
La durée de l’arrêt de travail dépend de la profession du patient et du type d’intervention réalisée. Il est habituellement compris 1 mois et 3 mois.
La reprise du sport se fait progressivement. Le vélo d’appartement est repris précocement après l’intervention. La reprise de la course à pied sur terrain plat (piste d’athlétisme ou tapis de course) peut être effectuée à partir du 4ème mois et sur tous types de terrain à partir du 6ème mois. La natation en battement de pieds peut également être reprise à partir du 3ème mois. A partir du 6ème mois, la plupart des sports peuvent être pratiqués ; toutefois, une prudence particulière est réservée pour les sports avec pivot du genou (football, ski, judo) pour lesquels il est faut attendre le 9ème mois.
La reprise du sport peut être modifiée en fonction d’un éventuel geste chirurgical associé sur les ménisques ou le cartilage.